Остеоартритът на колянната става е хронично дегенеративно-дистрофично заболяване, характеризиращо се с прогресивна деградация и загуба на тъкани на ставния хрущял на коляното. Въз основа на патология, която разрушава ставата, се развива болка в крака и ограничаване на подвижността. В медицинската терминология тази патогенеза често се нарича гонартроза - конкретизиращ термин, който директно показва локализацията на остеоартрит (артроза) на коляното. По последни данни на изследователи у нас на 10 хил. души от гонартроза боледуват 100-120 души. Експертите прогнозират, че до 2020 г. броят на случаите ще се удвои.
Разпространението на ОА на коляното е малко по-високо при жените, отколкото при мъжете. В същото време при първоначалното посещение в групата на пациентите от мъжки пол преобладават млади хора - до 45 години, при жените преобладават пациентите на 55 и повече години. На възраст 65+, независимо от пола, рентгенологичните признаци на патология в различна степен на тежест се диагностицират при 80% от хората. Етиологията на патогенезата се основава на множество придобити и вродени фактори, където едно от водещите места заема хроничната травма на ставните краища на колянния апарат поради неправилен режим на упражнения. Това не е единствената причина, всички провокативни фактори ще бъдат посочени в хода на статията.
Остеоартритът на колянната става води до трайна загуба на функцията на важен биологичен сегмент от крайника. Човек започва да изпитва затруднения при ходене, страда от болка, често пациентът става зависим от специални поддържащи устройства и външна помощ.
Колкото по-рано се идентифицира патологичният процес, толкова повече надежда може да се постави върху ефекта от консервативната грижа. Но не всичко е толкова просто. Забелязано е, че около 40% от пациентите се обръщат към лекарите твърде късно, когато дегенерацията вече е разрушила напълно колянната става и са последвали усложнения. За съжаление, консервативните методи не работят при напреднали форми и късни стадии на заболяването, тук може да помогне само хирургическа интервенция.
Причини за остеоартрит на коляното
Основната причина за механизма на появата на патологията е нарушение на метаболизма на хрущялните структури с изместване на баланса катаболизъм-анаболизъм, тоест когато процесите на разрушаване на хрущялните клетки преобладават над възстановяването. Първоначално хиалинният хрущял, покриващ ставните повърхности на ставата, и субхондралната плоча, която се намира под ставния хрущял, претърпяват необратими промени.
Патофизиологията на артрозата на коляното е доста разнообразна. Специалистите са идентифицирали основните често срещани фактори, провокатори на заболяването, разглеждат ги.
Неадекватно високо ниво на физическа активност и стрес върху долната част на тялото в ежедневието:
- професионален спорт, танци;
- прекомерно дълго ходене по време на работна смяна;
- често вдигане на тежести;
- продължително клякане или с прибрани под него колене, изправен/движещ се на колене;
- значителна тежест на ниво домакинство (непропорционална работа у дома, в страната и т. н. ).
Предишна травма на коляното:
- локални натъртвания, например, падане върху коляното, удряне с нещо;
- локални изкълчвания и мускулни навяхвания;
- увреждане на лигаментния апарат (разкъсвания, навяхвания);
- наранявания на менискуса с измествания, разкъсвания, полуразкъсвания;
- фрактура на пателата или кондилите, фибулата, бедрената кост или пищяла.
Вродени аномалии в структурата на мускулно-скелетната система (дисплазия):
- недоразвитие / деформация на подбедрицата;
- слабост/скъсяване на мускулите на бедрата;
- вродена дислокация на пателата;
- хипермобилност на ставите;
- вродена валгусна или варусна позиция на коленете.
Съпътстващи патологии в историята, например:
- подагра;
- ревматизъм;
- диабет;
- лупус еритематозус;
- тиреоидит;
- тежки алергични заболявания;
- локални разширени вени и др.
Наднормено тегло:
- с ИТМ 25, 1-27 kg/m2 (среден риск);
- с ИТМ 27, 1-30 (висока степен);
- с ИТМ над 30 kg / m2 (критично висока предразположеност към гонартроза).
Предишна операция на коляното, която не е свързана с остеоартрит, като:
- менискектомия;
- лигаментна пластика;
- монтаж на фиксатори, пластини за фрактури и др.
Ниска физическа активност: при липса на двигателна активност в крайниците, кръвоснабдяването намалява, метаболитните процеси се инхибират, мускулите и връзките губят сила, което създава благоприятни условия за поява на дегенерации в коляното и други стави на краката.
Постменопауза: С настъпването на менопаузата при жените производството на естроген е значително намалено и тези хормони в намалено количество не могат да имат същия защитен ефект върху ставите на същото подходящо ниво, както преди.
Всеки от този списък с фактори (или комбинация от 2 или повече) може да послужи като начало на локално метаболитно нарушение в коленните стави и в резултат на това развитие на остеоартрит. По триещите ставни повърхности, обвити в хиалинов хрущял, се появяват пукнатини, фибрилации, язви. Хрущялът става тънък, нееластичен, грапав, неравен. В тази връзка амортизационните и плъзгащи свойства на ставата са намалени, движенията между артикулиращите повърхности са затруднени поради смъртта на хрущялната тъкан и намаляването на ставното пространство по същата причина.
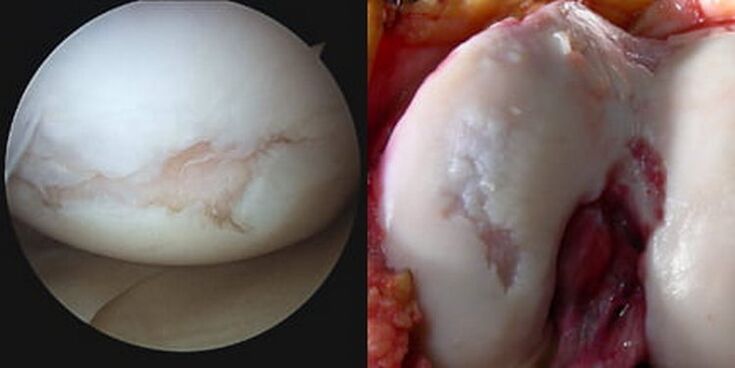
Патологично повишеното вътреставно триене, заедно с прогресивните биопромени, в крайна сметка води до факта, че хрущялната зона напълно изчезва (изтрива), субхондралната плоча е частично или напълно разрушена и съединяващите се краища на костите са оголени. Откритите кондили на бедрената кост се трият в оголената тибия в горната епифиза и/или пателата, възниква патологично изместване на контактните повърхности, ставата става все по-деформирана.
Поради факта, че заболяването води до деформации на ставната структура, в медицинската терминология често може да се намери такава формулировка на диагнозата като „деформиращ остеоартрит на колянната става". Изразените деформации са най-характерни за по-късните етапи на развитие. Ето защо думата "деформиране" се използва по-често от лекарите във връзка с остеоартрит на последните етапи.
Симптоми: ранни, късни прояви
Основното оплакване при ОА на коляното е болката. В началото на заболяването болката, като правило, има механичен характер, тоест се проявява и се засилва по време или след продължителна физическа активност, при продължително стоене на едно място или слизане по стълби, в края на работния ден. Един от първите симптоми включва и сутрешна скованост в проблемното коляно, която обикновено продължава 30-40 минути, докато човекът се разпръсне.

Продължителната и често проявена болка понякога (по-често в начален, междинен стадий) провокира вторичен синовит, поради което се усеща в покой. Прекомерното натрупване на синовиална течност, като реакция на болка и възпаление, също причинява проблеми със сгъването/разгъването на коляното или изостря съществуващата дисфункция флексия-екстензия. В разширения стадий са възможни варианти на начална болка, което означава поява на синдром на болка с началото на ходене, който намалява в процеса на движение за 15-30 минути. Болезнените явления могат да се появят отново с продължаващо увеличаване на натоварването на проблемното коляно.
Напредналите случаи често са придружени от появата на синдром на заглушаване на ставите. Заглушаването се характеризира с внезапна остра болка със стрелящ характер и блокиране на движенията в областта на коляното. Блокадата се елиминира със своеобразен завой на крака, но не винаги човек се справя самостоятелно с отключването на коляното.
За пълна яснота на клиничната картина представяме всички характерни симптоми на остеоартрит на коляното:
- локален болков синдром, особено изразен при движение;
- усещане за стягане, скованост в коляното;
- ставна крепитация по време на движение под формата на дрънкане, хрускане, щракане;
- болезнено и/или трудно огъване, изправяне на крака, ротация;
- слабост на четириглавия мускул на бедрената кост (феморалните мускули претърпяват тежка атрофия с напреднала гонартроза);
- усещане за изкривяване на възпаления крак;
- подуване и затопляне на кожата над ставата;
- промяна в стереотипа на походката (в предпоследния, последен етап прогресира куцото);
- валгусна или варусна кривина на болния долен крайник (развива се в по-късните стадии).
Колкото по-дълга е продължителността на заболяването, толкова по-ярко, по-често, толкова по-дълго боли колянната става. Освен това може да смути не само по време на усилие, но и в обездвижено състояние, включително по време на нощен сън. Освен това увеличаването на дегенеративните промени постоянно ще стеснява обхвата на активни и пасивни движения, като го свежда до минимум.
Добре е да се знае! При първичен ОА на коляното, рисковете от развитие на подобен тип лезия на същия крайник, но в областта на тазобедрената става, са 15%-18%. И вероятността от развитие на коксартроза от противоположната страна на проблемното коляно е в рамките на 30%. Колянните и тазобедрените стави са много тясно свързани помежду си функционално – проблем в коляното в крайна сметка може да има лош ефект върху тазобедрената става и обратно. Затова не се самолекувайте, това заболяване изисква професионален подход, индивидуален за всеки отделен случай.
Диагностика: методи на изследване
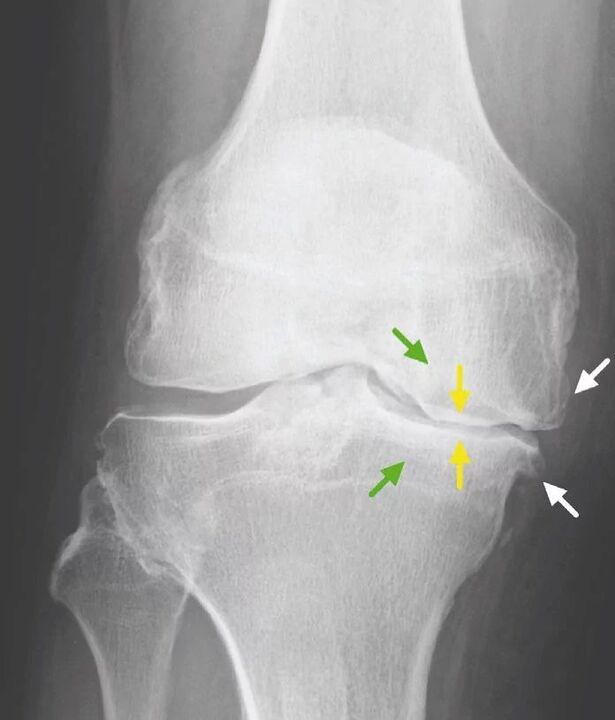
За артроза на колянната става, както и други стави, няма патогномични лабораторни признаци. При повечето пациенти изследванията на кръвта и урината показват нормални резултати. Следователно лабораторните методи за изследване нямат клинична стойност. Общоприетият метод за откриване на гонартроза понастоящем е рентгенография на коленните стави. Първоначално рентгеновите лъчи се правят на две стави, за да се сравни анатомичното и физиологичното сравнение на две подобни костни стави. Има 3 основни рентгенографски признака, по които може да се твърди, че тази диагноза е налице, това са:
- остеофити по периферията на ставните повърхности;
- стесняване на ставното пространство (обикновено ширината му е 6-8 мм, параметрите зависят от много фактори, включително височина, възраст, пол и др. );
- субхондрална остеосклероза.
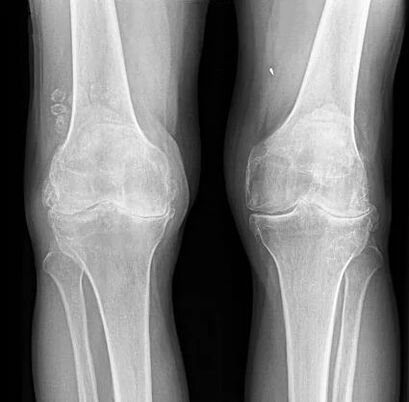
Двустранно отсъствие на ставни пространства.
Въпреки това, тези признаци в много, много начален период на развитие на остеоартрит на рентгенови лъчи все още може да липсват. Ако лекарят не види отклонения според рентгеновата снимка, докато пациентът дойде с оплаквания от периодична болка или, например, повтарящо се подуване по неизвестни причини, е важно да се проведе допълнителен преглед. Препоръчително е също да се включи допълнително изследване в диагностичния процес и при установена диагноза рентгенологично, за да се получи подробна информация за състоянието на колянните структури, в частност на меките тъкани и вътреставната течност.
Магнитно-резонансната томография (ЯМР) и артроскопията са признати като най-добрите спомагателни методи за ОА на всеки етап, както и за диференциране на тази патология от другите. Що се отнася до компютърната томография: тя е по-ниска от възможностите на тези две процедури, тъй като не визуализира ясно меките тъкани. Ултразвукът (ултразвук) от всички методи е най-слабият диагностичен инструмент.
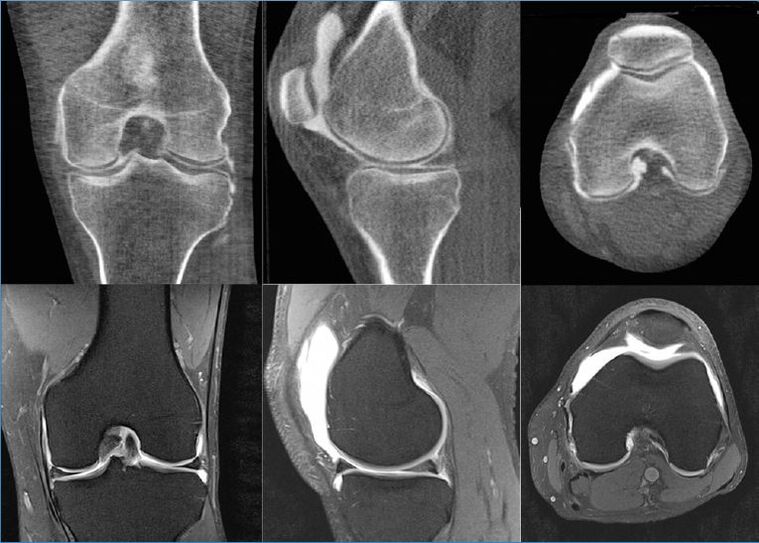
ЯМР показва дори най-малките повърхностни лезии на хрущяла в ставните краища и именно от тази структура на хрущяла започват да се появяват първите дистрофични изменения. Освен това, според данните от ЯМР, е възможно да се даде обективна оценка на състоянието на синовиалната мембрана, капсулата, околните мускули, сухожилията, връзките, невроваскуларните образувания и произведената синовиа. Магнитно-резонансната томография открива кисти и други неоплазми, включително костни дефекти.
Артроскопската диагностика няма по-лоши възможности, но включва минимално инвазивна интервенция с въвеждане на образна оптична система вътре в колянната става. С помощта на артроскопия, в допълнение към висококачествено изследване отвътре на всички структурни елементи на артикулацията, успоредно все още е възможно да се пробива вътреставният излив, да се почисти кухината от т. нар. "боклук".
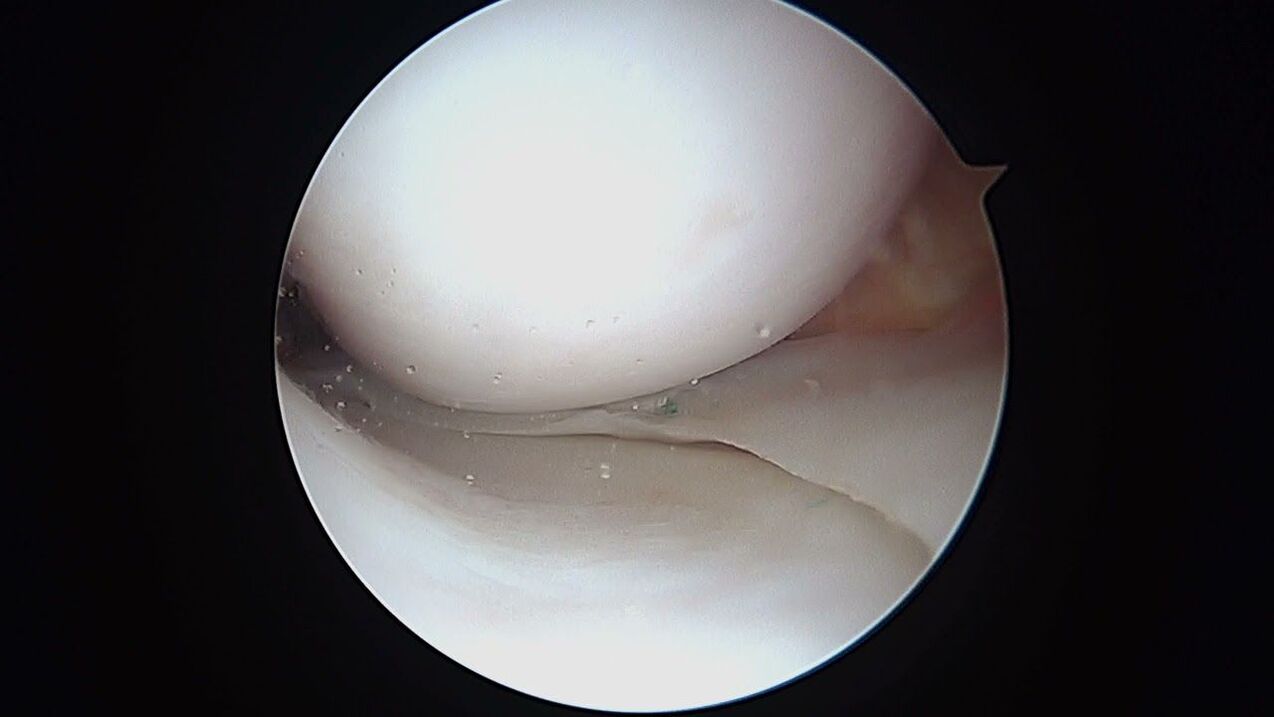
В допълнение към инструменталните методи, диагностичната структура задължително включва специални тестове по време на първоначалния преглед. Лекарят извършва палпация на мястото на лезията, оценка на обхвата на движение в различни позиции на изследваната област на крайника и определяне на нарушения на чувствителността. След установяване на диагноза на подобен план, периодично ще се извършват тестово изследване и рентгенография, за да се следи състоянието на коляното и да се оцени ефективността на терапията.
Етапи и степени на остеоартрит на коляното
Класификацията на етапите на ОА на коляното в ортопедията е предложена в два варианта: според N. S. Косинская (3 етапа) и по Келгрен-Лоренс (4 етапа). В домашната практика еднакво често се споменават както първият, така и вторият класификатор на лезии на остеоартикуларния апарат. И двете класификации са фокусирани върху дефиницията на следните характеристики:
- намаляване на височината и неравномерност на междуставната междина;
- деформация на ставните повърхности;
- наличието на дефекти с изразени контури;
- удебеляване на подхрущялните зони на костта поради остеосклероза;
- образуването на субхондрални кисти (на рентгенова снимка те изглеждат като светли петна в областта на бедрените и тибиалните кондили, в рамките на пателата).
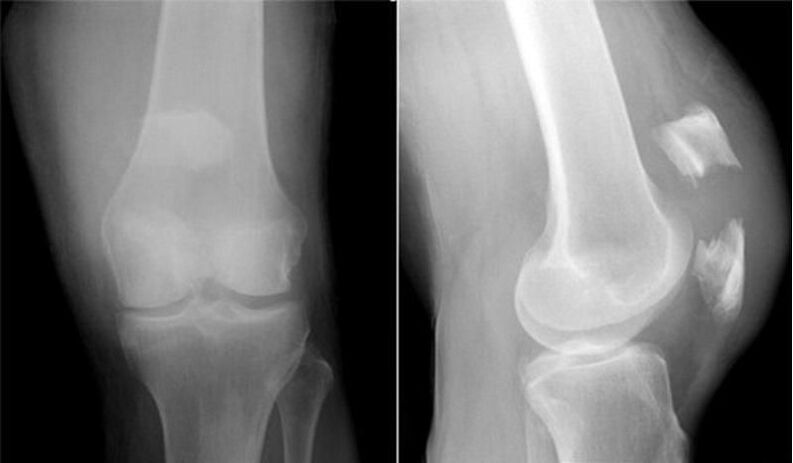
Предлагаме ви да се запознаете с препоръчаната от Косинская стадия на гонартроза.
| сцена | Рентгенови признаци, клинични прояви |
| аз (светлина) | Промените са фини, могат да се възприемат като нормални. Пропастта в директната проекция може да бъде нормална или леко стеснена. Възможно е да се установи лекото му стесняване при сравняване на дясната и лявата става. Определено кажете за възникващите функционални и морфологични проблеми на хрущяла, лека остеофитоза. Това е компенсаторна реакция в отговор на промените в еластичните свойства на хрущяла. Остеофитозата на този етап е лека, характеризираща се с наличието на малки остеофити в едно количество по ръба на ставните кости. Въпреки това, пределните растежи в началния етап може да не са изобщо. Клинично, етап 1 протича сравнително лесно с неинтензивна краткотрайна болка поради продължителна физическа преумора и минимална дисфункция на коляното, което не се възприема от много хора като нещо сериозно. |
| II (средно) | Размерите на ставното пространство на коляното, в сравнение с нормата, са рязко намалени 2-3 пъти. Такова силно свиване на празнината показва вече обременена морфология на ставния хрущял, тежестта на неговото увреждане. Предимно стесняването на празнината се характеризира с неравномерност, в съответствие с тежестта на дегенеративния процес. Епицентрите на максимално стесняване са концентрирани в ставната зона, която представлява най-висок дял от натоварването. Такава зона често се превръща в медиалната (вътрешната) част на ставата. На етап 2 се откриват и големи остеофити по ръбовете на ставните повърхности, открива се склероза на крайната плоча, понякога се определя кистозно преструктуриране на субхондралната кост. Рентгеновите изображения фиксират леко нарушение на конгруентността, умерена деформация на костните епифизи, които образуват колянната става. Проявява се с изразено влошаване на функциите на колянната апаратура с ясно ограничение на движенията, които в началната фаза понякога са били малко трудни. Освен това, относително умерено ограничаване на всички други видове физиологични движения, хрускане, накуцване. Болката е силна, често има лек локален оток, има мускулна хипотрофия в близост до ставата. |
| III (тежка) | Прорезният лумен между повърхностите на ставата напълно изчезва или може да бъде проследен, но с голяма трудност. На последния етап се откриват множество остри и масивни остеофити, които изцяло обграждат артикулиращите повърхности, сливайки се със съседната кост. Рентгенографската картина показва най-големите деформации на колянната артикулация (впечатляващо разширение и сплескване на повърхностите), значително увреждане на епифизите на колянообразуващите кости от остеосклероза, наличие на CX кисти. Ставата е изразително отклонена от вертикалната ос на крайника (според валгус или варус). Клиничната картина на проявите се отличава с видимо удебеляване на коляното и принудителното му положение. Локомоторният и опорният потенциал на ставата е намален до критично ниво, като в нея вече не се проявява крепитация. Мускулите са атрофирани по целия крак, особено силно е засегнат четириглавият мускул. Крайникът е напълно инвалидизиран, не е възможно да се движи самостоятелно, куцото прогресира. Болковият синдром достига своя връх, става изключително болезнен, непрекъснато смущаващ, независимо от времето на деня и физическата активност. Третият етап деактивира човека. |
Консервативно и хирургично лечение
Принципът на лечение – консервативен или хирургичен – се избира строго индивидуално от висококвалифициран специалист от съответната специализация. Лекуващият лекар е ортопед или ортопед травматолог. Веднага отбелязваме, че тази патология по своята същност е нелечима. За съжаление няма връщане назад към началото на дегенерациите и техните последствия. Възраждането на хрущяла, естественото възстановяване на формите на ставата, поради биологичните характеристики на костно-хрущялната система, не може да се постигне, каквито и хапчета, инжекции, физиотерапия, мануални техники да се използват за терапевтични ефекти.
Ето защо е важно ясно да се разбере, че консервативните методи са предназначени за превантивни и симптоматични цели, а именно за:
- предотвратяване на появата на остеоартрит (ако вече не е);
- потискане на скоростта на дегенерация (с началото на заболяването) поради активиране на тъканния трофизъм в колянната става, промени в начина на живот, компетентно разпределение на натоварванията върху опорно-двигателния апарат;
- облекчаване на болка и възпаление, намаляване/предотвратяване на атрофия и контрактури;
- подобряване на подвижността на крайниците и качеството на живот, доколкото е възможно при съществуващата патогенеза.
Доказано е, че могат да се очакват продуктивни резултати от консервативното лечение, когато се въведе в началния стадий на заболяването и отчасти в началото на етап 2, докато по-голямата част от хрущяла все още е запазен. По-близо до средата на 2-ри етап на развитие и на 3-ти етап медицинските и физическите мерки губят силата си, в по-голямата си част те не помагат дори и най-малко да се движат в положителна посока.
Нехирургичните тактики за контрол на заболяването включват комплексното използване на физически и медицински рехабилитационни методи (курсове):
- локални и външни НСПВС препарати за болков синдром;
- хондропротектори, които могат да забавят прогресията на гонартрозата;
- витамини Е, С и В, калиев оротат и др. ;
- физиотерапевтични упражнения (разработени, предписани от лекар, обучението трябва да се провежда изключително под ръководството на треньор по лечебна физкултура);
- физиотерапия (електрофореза, импулсна терапия, ултразвук, магнитотерапия, вани на основата на сероводород и радон и др. );
- вътреставни инжекции на кортикостероиди, използвани в екстремни случаи - с непоносима продължителна болка с чести рецидиви, тежък синовит, които не се спират от конвенционалните нестероидни лекарства.
Ако първият курс на стероидни инжекции в ставата не е достатъчно ефективен, няма смисъл да го продължавате и коляното трябва да се оперира спешно.
Отлагането на операцията при липса на ефект от консервативната терапия е нежелателно. Навременната хирургична интервенция ще направи възможно извършването на хирургическа интервенция без затруднения, по-лесно е да се прехвърли хирургичната процедура с минимални рискове от усложнения и да се възстанови по-бързо и по-добре. Приоритетна система за лечение в съвременната ортопедия и травматология при напреднали форми на ОА с локализация в колянната става остава хирургичната интервенция по метода на артропластика. Ендопротезирането - замяна на колянната става с функционална ендопротеза - позволява за кратко време:
- напълно коригирани деформации на коляното (О-образна, Х-образна);
- качествено възстановяване на анатомията и функциите на движението, поддържане на стабилност, обезценяване в проблемния сегмент на крайника;
- за връщане на пациента към безболезнена физическа активност, облекчаване на инвалидността и възстановяване на нормалното ниво на работоспособност.
В зависимост от показанията, индивидуалните особености на тялото на пациента, протезирането може да се извърши на принципа на частична или пълна смяна на ставите с циментова, безциментова или хибридна фиксация. Уникалните протези напълно имитират механиката и анатомията на "родната" човешка става или нейните отделни компоненти. Те имат най-висока здравина, най-добри качества на твърдост и еластичност, отлична биосъвместимост с тялото, околните биологични тъкани и течности. Имплантите са изработени от високотехнологични метални сплави (титан, кобалт-хром и др. ). Цялостните конструкции служат средно 15 години или повече, но при условие на идеално извършена операция и следоперативна рехабилитация.
Преди имплантирането на импланта засегнатата костна става се отстранява, повърхностите на ставните кости се подлагат на внимателно хирургично третиране и подготовка за поставяне на ендопротезата. Ако пациентът трябва да получи тотална ендопротеза, тя ще се състои от напълно сглобена изкуствена реплика на здрава колянна става, включително:
- фиксиран или подвижен тибиален компонент под формата на платформа върху стъбло, идентична с формата на повърхността на съответната кост;
- полиетиленова подплата (амортизираща „възглавница"), която е фиксирана в тибиалния компонент;
- бедреният компонент е с кръгла форма, съответстваща на формата на кондилите на бедрената кост;
- елемент на пателата (не винаги е инсталиран, само в лошо състояние на хрущялния слой на пателата).
Частично заместване (уникондиларно) включва минимално инвазивно протезиране само на едната половина на колянната става - медиалната или латералната бедрено-тибиална костна става. След всякакъв вид ендопротезиране се извършва цялостна рехабилитация, насочена към предотвратяване на следоперативни последици, възстановяване на мускулите и движенията на протезния крайник. Рехабилитацията след смяна на коляното продължава до пълното възстановяване на пациента, обикновено отнема 2, 5-4 месеца.













































